Inleiding
Op deze pagina vindt u informatie over Tracheotomie:
- De ingreep
- De periode voor de ingreep
- De periode na de ingreep
- Het ontslag
Het doel van deze pagina is om u en uw naasten te informeren over het te verwachten verloop van de opname, de ingreep en het ontslag. Wij verzoeken u deze schriftelijke informatie goed door te lezen voorafgaand aan uw afspraak met de verpleegkundige en uw eventuele vragen te noteren. Het is goed u te realiseren dat uw persoonlijke situatie anders kan zijn dan beschreven. Het team van artsen, verpleegkundigen, fysiotherapeuten, diëtisten, logopedisten en andere disciplines dat u begeleidt, geeft u specifieke informatie over uw situatie. Wij raden u aan om altijd iemand mee te nemen naar de gesprekken met een zorgverlener. Deze schriftelijke informatie dient als aanvulling op de mondelinge informatie en als naslagwerk. Op deze pagina vindt u informatie over een tracheotomie.
1. De ingreep
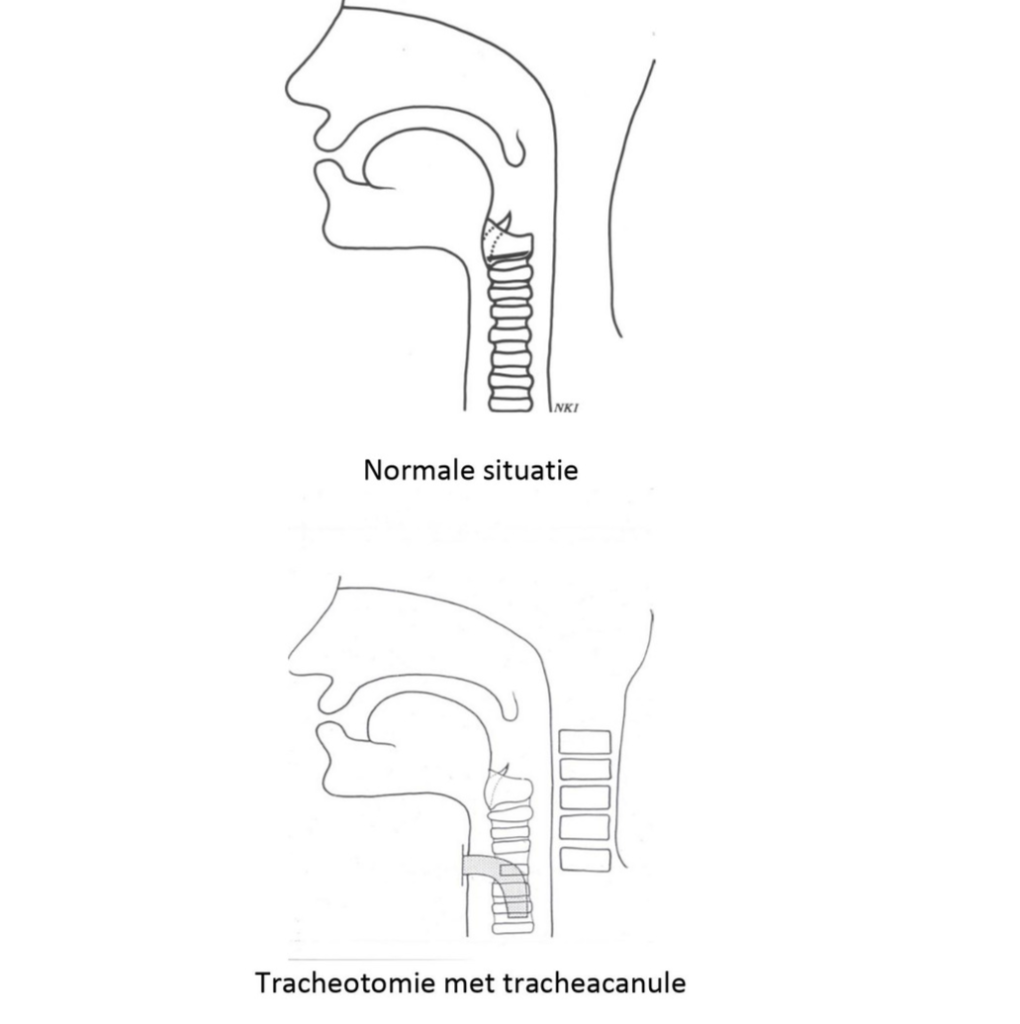
Een tracheotomie is een opening in de luchtpijp (trachea), waardoor een vrije ademhaling mogelijk is. In het midden van de hals vlak boven het borstbeen wordt een opening gemaakt in de huid en luchtpijp. Door deze opening wordt een canule (pijpje van plastic) ingebracht.
Een tracheotomie is nodig bij:
- onvoldoende ruimte in de luchtweg door zwelling of vernauwing;
- een tumor in een vernauwde luchtweg;
- uit voorzorg bij een grote operatie;
- bij langdurige beademing of om de luchtpijp uit te zuigen.
- bij ernstige verslikproblemen
Een tracheotomie is meestal tijdelijk. De tracheotomie wordt opgeheven als de ademhalingsweg weer vrij is. Met een tracheotomie kunt u de eerste dagen niet praten, ook dit is een tijdelijke situatie. Een tracheotomie wordt op de operatiekamer onder narcose geplaatst, dit duurt circa een half uur. Bij ernstige of plotselinge ademnood kan een tracheotomie met spoed geplaatst worden, onder plaatselijke verdoving.
Mogelijke complicaties
Geen enkele ingreep is zonder risico’s. Er bestaat altijd een risico op nabloeding, trombose (een stolsel in het bloedvat), longontsteking en wondinfectie. Bij deze ingreep bestaat er ook kans op een aantal andere complicaties. Hieronder worden de meest voorkomende of meest ingrijpende complicaties genoemd:
- benauwdheid;
- slikproblemen;
- spraakproblemen
- canule problemen (niet goed passend, irritatie).
Door een groot aantal maatregelen rondom de ingreep doen wij er alles aan om de risico’s zo beperkt mogelijk te houden.
2. De periode voor de ingreep
Poliklinische voorbereiding: medewerkers
Op de polikliniek spreekt u verschillende medewerkers:
- De hoofdhalschirurg is eindverantwoordelijk voor de medische behandeling en zal het behandelplan met u bespreken. Vragen over de ingreep kunt u aan hem of haar stellen.
- De anesthesioloog heeft de regie over de narcose en pijnbestrijding. U ontvangt van hem of haar de informatiefolder “Voorbereiding op de operatie en informatie over de anesthesie”. De anesthesioloog vraagt naar uw medicijngebruik en geeft u instructie welke medicijnen er wanneer gestopt moeten worden. Indien u na de ingreep ter observatie op de Intensive Care wordt opgenomen is de anesthesioloog gedurende uw verblijf op de Intensive Care de behandelend arts.
- De hoofdhalsverpleegkundige (HHV) informeert u over de ingreep en de periode in het ziekenhuis. Tijdens het laatste bezoek aan de polikliniek heeft u een aantal formulieren meegekregen: de verpleegkundige anamnese en de lastmeter. Deze formulieren geven behalve gegevens als telefoonnummers van uw contactpersoon en uw sociale situatie ook inzicht in uw behoefte aan verpleegkundige zorg tijdens en na de ingreep. Daarom vragen wij u om de twee formulieren in te vullen en mee te nemen naar dit poliklinische gesprek. De HHV neemt met u de verpleegkundige anamnese en de lastmeter door. De HHV kan in overleg met u andere disciplines (zoals diëtiste, maatschappelijk werker, psychiatrisch verpleegkundige bij alcoholgebruik) inschakelen. De HHV zal u tevens vertellen waar u meer informatie kunt vinden over uw ziekte.
- De logopedist kan spraak- en slikrevalidatie geven. Zij komt eventueel al voor de ingreep met u kennismaken.
Stoppen met Roken Poli
Het merendeel van de tumoren in het hoofdhalsgebied is het gevolg van langdurige, frequente irritatie van de slijmvliezen door alcohol en tabaksrook. Door direct en definitief te stoppen met alcohol en tabak vergroten veel patiënten met hoofdhalstumoren zelf hun kans op genezing. Stoppen met roken en alcohol verkleint namelijk de kans op terugkeer van de tumor op dezelfde plek of het ontstaan van een nieuwe tumor elders in mond of keel. Het voorkomen van het opnieuw ontstaan van tumoren is belangrijk, omdat deze vaak moeilijker zijn te behandelen. Het verslavende effect van alcohol en nicotine kan het stoppen moeilijk maken. De verpleegkundigen van de Stoppen met Roken Poli van het Antoni van Leeuwenhoek kunnen u daarbij ondersteunen. Zij bieden u een gespecialiseerd begeleidingstraject, waarbij de nadruk op gewoonteverandering ligt. Vraag uw arts of verpleegkundige om meer informatie. Wilt u hulp hebben in verband met uw alcoholgebruik, dan kunt u zich het beste wenden tot uw huisarts.
Dag van opname
Op de dag van opname meldt u zich bij de receptie in de centrale hal. Eén van de gastvrouwen of -heren brengt u naar de verpleegetage. Daar wordt u door een verpleegkundige naar uw kamer gebracht. Op de dag van opname spreekt u verschillende medewerkers:
- De verpleegkundige op de polikliniek heeft met u het opnamegesprek gevoerd. Als u nog vragen heeft naar aanleiding van dit gesprek kunt u deze met de verpleegkundige op de afdeling bespreken. Gedurende uw verblijf op de afdeling coördineert de verpleegkundige de zorg en biedt u ondersteuning en begeleiding.
- De afdelingsarts stelt zich op de hoogte van uw huidige gezondheidstoestand en verricht lichamelijk onderzoek. Tijdens uw opname stelt hij of zij zich dagelijks op de hoogte van uw situatie tijdens de artsenronde en informeert u over het medische beleid. De afdelingsarts staat in nauw contact met de hoofdhalschirurg.
Voor de ingreep
Voor de operatie moet u nuchter zijn. In de voorlichtingsbrief van de anesthesioloog staat beschreven vanaf welk tijdstip u niet meer mag eten en drinken.
U kunt zich ’s morgens wassen of douchen zoals u gewend bent. U wordt verzocht uw huid niet in te smeren met crème of lotion. U krijgt een operatiehemd van de verpleegkundige. Protheses (zoals een gebit), hulpmiddelen (zoals een bril of lenzen), sieraden, make-up en nagellak dient u te verwijderen voordat u naar de operatiekamer gaat. Als u een hoorapparaat heeft, kunt u deze inhouden.
Indien u dit met de anesthesioloog heeft afgesproken krijgt u voor de ingreep een tablet, zodat u zich beter kunt ontspannen. De verpleegkundige brengt u naar de voorbereidingsruimte van de operatiekamer. Daar wordt u ontvangen door een medewerker van de operatiekamer.
De hoofdhalschirurg komt bij u langs om te informeren of u nog vragen heeft. Dit kan ook nog plaatsvinden op het operatiecomplex vlak voordat u naar de operatiekamer gaat. Voor de ingreep krijgt u een infuus waardoor de medicatie voor de narcose wordt toegediend.
3. De periode na de ingreep
Na de ingreep blijft u korte tijd op de uitslaapkamer voordat u naar de verpleegetage gaat. De verpleegkundigen komen u ophalen. Op de verpleegetage komt de afdelingsarts elke dag bij u langs om samen met u en met de verpleegkundige de voortgang van uw herstel te bespreken. Tijdens deze visite worden nieuwe afspraken gemaakt. De afdelingsarts spreekt met uw behandelend specialist over het verloop van uw herstel. De hoofdhalschirurg komt tweemaal per week bij u langs.
Infuus
U heeft een infuus voor vocht- en medicatietoediening. Dit infuus bevindt zich in een ader in de arm. Zodra u in staat bent voldoende te drinken en geen medicatie via het infuus nodig heeft, wordt het infuus verwijderd.
Pijn
Goede pijnbestrijding is belangrijk om goed door te kunnen ademen, te hoesten en mobiliseren. Als u pijn heeft, is het belangrijk dat u dit aangeeft. De verpleegkundige zal u twee tot dri maal per dag vragen om uw pijn te omschrijven met een cijfer van 0 tot 10. U krijgt tabletten en/of zetpillen tegen de pijn.
Misselijkheid
Misselijkheid na de ingreep komt regelmatig voor. Misselijkheid kan worden veroorzaakt door de narcose en door de ingreep zelf. Als u misselijk bent, is het belangrijk dat u dit aangeeft. De verpleegkundige kan u medicijnen geven om misselijkheid tegen te gaan.
Tracheotomie en tracheacanule
Na de ingreep kunt u niet via de normale ademhalingsweg (mond en keelgebied) ademen. U heeft een tracheotomie met een cuffcanule gekregen. De canule is een pijpje dat via een opening in de hals in uw luchtpijp wordt geplaatst. Via de canule kunt u ademhalen.
De cuff is een ballonnetje dat rondom de canule in de luchtpijp zit. De cuff kan via een ventielslangetje opgeblazen en weer leeggezogen worden. Een opgeblazen cuff vangt vocht op (zoals speeksel of bloed) vanuit het mond-keelgebied. Zo kan dit vocht niet in de longen lopen. Als de cuff leeggehaald wordt, zal dit vocht via de canule weggezogen worden met een uitzuigapparaat.
Als de cuff gedurende 24 uur niet gebruikt hoeft te worden, zal de cuffcanule gewisseld worden voor een gewone tracheacanule. De arts zal de canule wisselen, dit is voor u niet heel belastend. Er is geen narcose of verdoving voor nodig.
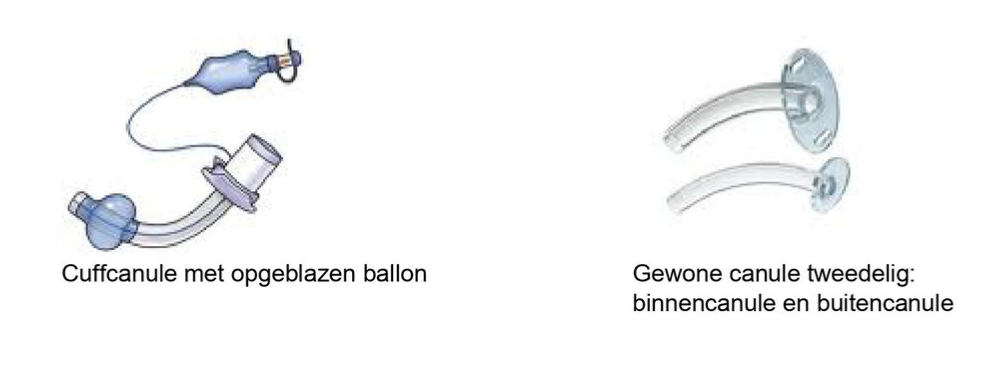
Een tracheacanule bestaat uit een buitencanule en een binnencanule. De buitencanule zit in de luchtpijpopening en zit vast met hechtingen of met een bandje om uw hals. De binnencanule zit in de buitencanule. De binnencanule kan verwijderd worden voor o.a. het schoonmaken. De buitencanule moet altijd op zijn plaats blijven.
Een tracheotomie kan veel irritatie geven aan de luchtpijp en longen. U kunt last hebben van slijm, waardoor u vaak moet hoesten. De verpleegkundige zal u ondersteunen en via de canule het slijm wegzuigen. Op de canule wordt een filterdopje geplaatst om bescherming te bieden aan de longen en luchtpijp. Het is een warmte- en vochtwisselaar, die de werking van de neus en keel nabootst door de inademingslucht te zuiveren, te bevochtigen en te verwarmen.
Verzorgen van de tracheacanule
De tracheacanule behoeft speciale verzorging en het slijm zal regelmatig weggezogen moeten worden. De verpleegkundige zal de tracheotomie verzorgen en uitzuigen. Ze zal u over de verzorging alle uitleg geven. Als het mogelijk is kunt u meehelpen met deze verzorging, u kunt met een spiegeltje meekijken en handelingen zelf leren uitvoeren. De verpleegkundige zal dit met u bespreken. Als u gedurende een langere periode de tracheotomie nodig heeft, kunt u er mee naar huis.
De verpleegkundige zal u leren hoe u de canule kunt verzorgen en hoe u kunt omgaan met al het materiaal, dat daarvoor nodig is. Als u bij de verzorging van de canule uw partner of iemand van de thuiszorg nodig heeft, zal de verpleegkundige hen informeren. Als u de tracheotomie voor onbepaalde tijd houdt zult u een canule krijgen, die voor u het meest geschikt is en de meeste comfort geeft.
Verwijderen van de canule
Als u via de normale weg weer kunt ademhalen en het slikken gaat goed en veilig, heeft u de canule niet meer nodig. De canule kan dan verwijderd worden.
Voordat de canule verwijderd wordt, krijgt u een afsluitdopje op de canule. Het dopje kan verwijderd worden als u het benauwd krijgt. Zo kunt u oefenen hoe lang u zonder problemen via de normale weg kunt ademen. Als u gedurende minimaal 24 uur via de normale weg kunt ademen, wordt de canule verwijderd door de verpleegkundige. Het wondje wordt het canulegat genoemd, en zal een paar keer per dag verbonden worden. Er zal via het canulegat nog lucht en slijm komen. Lekkage van lucht en slijm kan tegengehouden worden door een juiste manier van verbinden en door het canulegat met uw vingers dicht te drukken. De verpleegkundige zal u vertellen hoe u dat kunt doen. Het canulegat zal na enkele dagen genezen zijn. Als dit langer duurt zal de arts een paar hechtingen plaatsen om het sluiten te bevorderen.
Communicatie
Met een tracheotomie ademt u via de canule, de uitademingslucht gaat niet via de stembanden naar uw keel en mond. Daarom kunt u niet praten. Het is belangrijk om op te schrijven wat u wilt vragen of zeggen.
Na enige tijd, als de zwelling in het mond- en keelgebied afneemt of als de tumor weg is kunt u via de normale ademhalingsweg weer (gedeeltelijk) ademen. Door de canule dicht te houden met uw vinger of met een speciale spreekfilter kunt u weer spreken. De arts zal u vertellen wanneer dit kan. Niet in alle gevallen zal het lukken om weer te spreken met de canule. Als de tracheotomie is opgeheven kunt u weer normaal spreken.
Mobiliteit en fysieke activiteit
Vanaf de eerste dag na de ingreep gaat u uit bed. Dit is zeer belangrijk voor uw herstel en het voorkomen van complicaties zoals trombose, longontsteking en een vertraagde stoelgang.
Houding in bed
In bed kunt u het beste half zittend liggen en slapen.
Voeding
De eerste dagen na het plaatsen van de canule kan u niet eten en drinken. Het kan zijn dat dit tijdelijk bemoeilijkt wordt door de tracheacanule of de tumor. U zal tijdelijk een neus-maag sonde krijgen die op de operatiekamer wordt ingebracht. Afhankelijk van hoe het eten en drinken zal gaan kan de neus-maag sonde na verloop van tijd weer verwijderd worden. Bij slikproblemen of verslikken zal de logopediste bij u komen voor oefeningen. De diëtiste adviseert u over aanpassingen in het dieet.
4. Het ontslag
Het moment van ontslag is afhankelijk van uw herstel en zelfstandigheid. Wanneer u thuis nog zorg nodig heeft (in de vorm van verpleging of verzorging) brengt de verpleegkundige u in contact met de transferverpleegkundige.
De transferverpleegkundige bespreekt met u welke zorg u nodig heeft na de ziekenhuisopname en vraagt die zorg voor u aan. Als u met een tracheacanule naar huis gaat, heeft u thuis materiaal nodig om deze te kunnen verzorgen. De verpleegkundige op de afdeling zal een “tracheotomie startpakket” aan u uitreiken met voldoende materiaal voor de eerste dagen thuis. De verpleegkundige zal dit voor u coördineren en u hierover informeren. U bestelt zelf bij het facilitair bedrijf weer nieuwe materialen, als u die nodig heeft. De verpleegkundige voert een ontslaggesprek met u en, als u dat wilt, uw naaste. Tijdens het gesprek wordt teruggekeken op uw verblijf in het ziekenhuis en wordt u voorbereid op de periode die zal volgen na ontslag.
Bij ontslag krijgt u een afspraak mee voor poliklinische controle bij de hoofdhalschirurg en de hoofdhalsverpleegkundige. Uw huisarts wordt op de hoogte gesteld over de ingreep, het verloop van herstel tijdens de ziekenhuisopname en de eventuele onderzoeken en vervolgbehandeling.
De periode na het ontslag
Na het ontslag uit het ziekenhuis kunt u uw dagelijkse activiteiten weer geleidelijk uitbreiden tot uw normale niveau. Zorg daarbij voor een dagritme waarbij na activiteiten rustmomenten worden ingelast. Het is moeilijk aan te geven wanneer u weer helemaal van de ingreep bent hersteld. Dit hangt af van de grootte en de complexiteit van de ingreep, uw conditie en eventuele voor- of nabehandeling.
Wij willen u graag een aantal adviezen meegeven.
Pijn
De pijnstillers die u tijdens de opname in het ziekenhuis gebruikte, kunt u thuis afbouwen op geleide van uw pijnklachten. Het is verstandig om de pijnstillers zo in te nemen, dat u diep kunt doorademen en nagenoeg pijnvrij kunt hoesten.
U kunt het volgende schema volgen:
- Verminder en stop eerst de Ibuprofen. U kunt stoppen met het gebruik van Pantozol (maagbeschermer) zodra u bent gestopt met Ibuprofen.
- Blijf Paracetamol drie tot viermaal daags 1000 mg als basis gebruiken. Paracetamol kunt u afbouwen door de middaginname over te slaan. Daarna kunt u tweemaal daags 500 mg innemen en vervolgens stoppen.
Tracheotomie
Als u met een tracheotomie met ontslag gaat, heeft u in het ziekenhuis geleerd hoe u de tracheotomie en canule kunt verzorgen en welke materialen u hiervoor nodig heeft. Ook krijgt u de schriftelijke informatie ‘Verzorging tracheotomie’. Het is belangrijk thuis veel aandacht te besteden aan de verzorging van de tracheotomie. Als u hierbij ondersteuning nodig heeft van uw partnerof iemand van thuiszorg, zal de verpleegkundige de informatie aan de thuiszorg doorgeven.
Voeding
U hoeft geen dieet te volgen, tenzij anders is afgesproken. Indien u met sondevoeding naar huis gaat zal de verpleegkundige op de afdeling u hier over informeren. Sommige etenswaren vallen misschien minder goed op dit moment. Iets wat u nu nog niet zo goed verdraagt kunt u later altijd opnieuw proberen. Voor uw herstel en wondgenezing is het belangrijk dat u volwaardige voeding gebruikt. Het is tevens belangrijk dat u voldoende drinkt: in ieder geval 1 1⁄2 tot 2 liter per dag. Als u vragen heeft over voeding of u heeft last van ongewenst gewichtsverlies, dan kunt u contact opnemen met de afdeling Diëtetiek.
Uiterlijk en functiebeperking
Het kan moeilijk zijn om met de beperkingen of veranderd uiterlijk om te gaan. Ook is het confronterend andere mensen te ontmoeten. Hoe moeilijk het waarschijnlijk ook is, het is niet goed contacten met anderen te vermijden. U komt dan steeds verder van de mensen om u heen af te staan, waardoor u zich erg alleen kunt gaan voelen. Blijf praten/schrijven over de beperkingen en uw gevoelens, probeer bezoek te ontvangen en naar buiten te gaan. U kunt hulp krijgen van het Centrum voor Kwaliteit van Leven (CKvL).
Vermoeidheid
U kunt lange tijd last houden van vermoeidheid. Een verklaring van de vermoeidheid is er niet altijd. Het is een duidelijk signaal van het lichaam dat er een grote rust/slaapbehoefte is. Het is zinvol uw energie te verdelen over de activiteiten die voor u van belang zijn en regelmatig rust in te bouwen.
Activiteit
Regelmatige lichaamsbeweging is belangrijk voor de opbouw van uw conditie. Er bestaan verschillende mogelijkheden met betrekking tot revalidatie. Voor meer informatie over nazorg en revalidatie kunt u
terecht bij het Centrum Patiënteninformatie.
Werkhervatting
Wanneer u weer kunt werken is afhankelijk van de aard van uw werkzaamheden en van uw individuele situatie. Het is zinvol met uw behandelend arts en met uw bedrijfsarts te overleggen wanneer u uw werk kunt hervatten. Voor meer informatie over dit onderwerp kunt u terecht bij het Centrum Patiënteninformatie in de centrale hal van het ziekenhuis.
Seksualiteit en intimiteit
Er zijn geen medische bezwaren om uw seksuele gewoontes van voor de operatie weer op te pakken. De diagnose en behandeling van kanker kunnen veel veranderen in uw leven en dat van uw partner. Ook het lichaamsbeeld en de lichaamsbeleving kunnen door de behandeling veranderen. Als u vragen of twijfels heeft op het gebied van intimiteit en seksualiteit kunt u terecht bij de medewerkers van de polikliniek Intimiteit seksualiteit en kanker. Zij hebben ervaring in het bespreken van problemen op dit gebied. Voor het maken van een afspraak kunt u contact opnemen met het secretariaat Centrum voor Kwaliteit van Leven.
Concentratie
Door de narcose, medicijngebruik en de emoties rondom de ingreep kunnen uw concentratie, geheugen en beoordelingsvermogen tijdelijk verminderd zijn. Houdt u hiermee rekening als u deelneemt aan het verkeer.
Verwerking
Binnen het CKvL werken hulpverleners zoals maatschappelijk werkers, geestelijk verzorgers, psychiatrisch verpleegkundige, creatief therapeuten. Zij hebben veel ervaring met, en weten veel over, het omgaan met kanker. Zij helpen u bij het zoeken naar antwoorden op uw vragen. De hulpverleners bieden inzicht en handvatten voor het omgaan met de ziekte, de behandeling en de beperkingen die dat met zich mee kan brengen. Ook tijdens de herstelperiode na een behandeling kunnen zij ondersteuning bieden. Daarnaast kunnen zij bemiddelen en adviseren bij verwijzing naar andere instanties buiten het ziekenhuis.
Continuïteitsbezoek
De mogelijkheid bestaat om een continuïteitsbezoek aan te vragen bij de thuiszorgorganisatie in uw regio of via Care for Cancer. Een wijkverpleegkundige gespecialiseerd in de zorg voor kankerpatiënten, komt op afspraak bij u thuis. Zij neemt uw vragen met u door, geeft praktische adviezen en biedt begeleiding. Een continuïteitsbezoek kunt u aanvragen via:
- www.ikn.nl -> organisatie van de zorg -> regionaal -> continuïteitsbezoek
- www.careforcancer.nl
Contact met het ziekenhuis
Neem contact op met het ziekenhuis als u onderstaande lichamelijke problemen ervaart:
- temperatuursverhoging boven de 38,5 graden Celsius;
- aanhoudende misselijkheid en braken, niet kunnen eten en meer dan twee kilo per week afvallen;
- aanhoudende pijn in het wondgebied die niet met pijnstillers onder controle te krijgen is;
- benauwdheid, hoesten en verslikken;
- andere aan de behandeling gerelateerde problemen.
Neemt u bij voorkeur contact op tijdens kantooruren met de HHV polikliniek. Buiten kantooruren neemt u contact op met het centrale nummer van het ziekenhuis. Voor algemene klachten verzoeken wij u eerst contact op te nemen met de huisarts.
Meer informatie
Voor aanvullende vragen kunt u ook terecht op het telefonisch verpleegkundig spreekuur. U vindt informatie over de bereikbaarheid van de verschillende spreekuren op: www.avl.nl/spreekuren.
Maak online een afspraak
Voor zowel nieuwe patienten en Second Opinions
Let op: Om een afspraak te kunnen maken, is een verwijsbrief van uw huisarts benodigd.

